胃がんの原因・症状
現在の胃がんの一つの特徴に、75歳以上の罹患数・死亡数の増加という側面があります。
日本の高齢化比率の上昇と、その年代の方々のピロリ菌の高い感染率およびがん年齢化と相まって、胃がんは今、高齢の方の比率が非常に高いがんであることが一つの大きな特徴といえます。
胃がんの原因
高塩分食品の摂取や喫煙は胃がんのリスクを上げる一方で、野菜や果物などの積極的摂取はリスクを下げるとされています。
しかし、何といっても最大のリスク因子は「ヘリコバクター・ピロリ菌(以下 ピロリ菌)」です。幼少期に経口感染したピロリ菌が胃内に生息し、長い年月をかけて炎症を継続させて、胃の粘膜を萎縮性胃炎から腸上皮化生へと変化を起こし、それが胃がんの原因になることが報告されています。
ピロリ菌感染は胃潰瘍や胃がんの原因になる
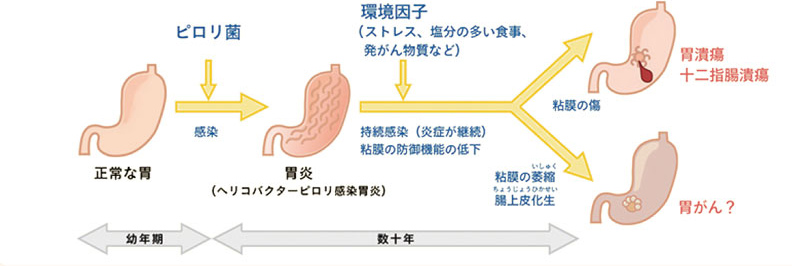
ピロリ菌感染と除菌治療
日本のピロリ菌感染率は、出生年代によって大きく異なります。1940年代以前の出生では半数以上と高率であり、1950年代以降の出生では漸減的に感染率が下がり、、1970年代で約15%、2000年代以降の生まれでは2%以下と報告されています。また、2013年よりピロリ感染胃炎(慢性胃炎)の除菌治療は保険適用の対象となり、大多数を占めていたピロリ菌陽性の胃がんは、今後、減少していくことが予想されます。
しかし胃がんの予防効果という面では、萎縮性胃炎や腸上皮化生の変化が出現してしまった後でピロリ菌の除菌治療をするより、もっと早い段階でピロリ菌感染を見つけて治療をすることがより効果的であると指摘されています。その意味では内視鏡による胃がん検診やピロリ菌の感染の有無の拾い上げが重要な役割を担うと考えられます。
胃がん検診
自治体で行っている胃がん検診は、40歳以上の方が胃バリウム検査の対象となり、内視鏡による胃がん検診は、50歳あるいは60歳以上の方が隔年で受けることができます(自治体により異なりますのでお住まいの自治体でご確認ください)。
また、近年ではピロリ菌感染の有無を確認する目的の、血液検査で行う胃がんリスク層別化検診(ABC検診)というものもあります。血液中のピロリ抗体(ピロリ菌の有無)とペプシノーゲン(胃粘膜萎縮マーカー)を測定するものです。
胃がんの症状
早い段階では自覚症状がほとんどありません。がんが進行しても症状が出ない場合もあります。
より早い段階での診断・治療へとつなげるためには、検診を受けていただくことが非常に重要です。
胃がんの治療
胃がんの治療は、内視鏡治療、手術、薬物療法、緩和ケアなどがあります。
また、がんの病期やがんの性質、患者さんの体の状態などにより治療法が異なります。
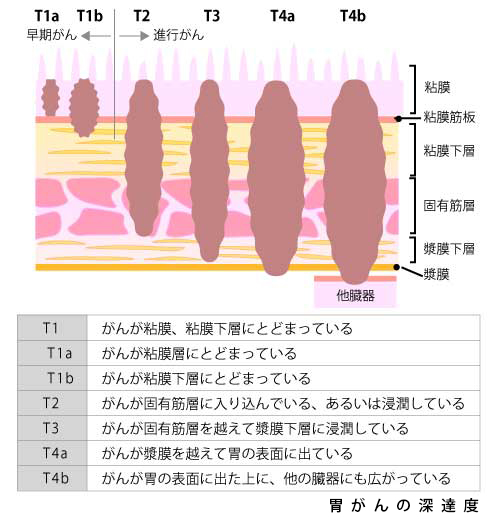
現時点では基本的にがんを切除(取り除くこと)することが、もっとも確実な治療であることに変わりありません。切除には「内視鏡的な切除」と「手術」があります。
近年の内視鏡光学機器の技術進歩と診断能力の向上により、胃がんはより早期に発見され、より早期に治療につながる機会が増えています。
早期の段階の胃がんは「内視鏡的な切除(内視鏡的粘膜切除/ 内視鏡的粘膜下層剥離術)」の適応となります。1週間程度の入院治療が必要ですが、切った後の潰瘍が治れば基本的に胃の大きさは変わらないため、治療後の生活に大きな変化はなく、もっとも体に負担の少ない治療となります。
しかし、がんがリンパ節等へ転移する可能性がでてくる段階では手術が必要となります。
当院では10年前から腹腔鏡手術において質の向上・最適な再建方法の選択・機能温存手術・低侵襲化といった取り組みをすすめています。機能温存では、できる限り胃全摘術は避けて、少しでも胃を残せる可能性を探りながら術式決定をしています。
また、2022年6月から「ロボット支援下手術」を導入しています。
参考:ロボット支援下手術・ダビンチ
ほかに、以前よりも抗がん剤の種類の増加や分子標的薬、免疫チェックポイント阻害薬といった選択肢も増え、薬物療法による治療成績は上がってきています。
胃がん手術後の影響
胃は食べたものを一時的にため込み、そこで細かく消化して腸へ送り出しています。その胃を切除する胃がん手術は、ほかの部位の手術よりも術後の日常生活(特に食生活)に大きな影響がでます。
- 胃が小さくなることで、一度にたくさんの食事を食べられない。
- 食べた食事が胃の中にとどまってしまい満腹のためにあまり食べられない。
- 早食いした食事が腸へ一気に流れて嘔気や悪心、動悸症状といったダンピング症状となる。
- 食道へ逆流して胸やけが出現しやすい
など、胃切除後障害という問題です。
このように、胃切除術後は消化吸収機能の低下と食事制限による体重減少をきたします。胃切除術後の低栄養が極端に進むとがんの再発のみならず、免疫能力の低下から肺炎等で命をおとすリスクが高くなることがあります。
さらに、胃がんにかかる高齢者の割合が増え、今の高齢者の体力・現代の麻酔技術の発達や手術の低侵襲化により、ひと昔前では考えづらかった80歳代の方の手術も普通にあたりまえのように行われています。その一方で、サルコペニアとフレイルという問題があります。
サルコペニア
サルコペニアは骨格筋量の低下に伴う筋力低下の状態で、80歳を超える方の約半数がサルコペニアであるといわれています。
フレイル
フレイルは体重減少・易疲労感・歩行速度の低下・握力低下・身体活動の低下のうち3項目以上あてはまる状態をいいます。
サルコペニアを有する患者さんは、術後に合併症や他の病気を発症して亡くなるリスクが高いとの報告があり、また手術後の極度の体力低下・栄養状態の低下からフレイルサイクルに陥ることはなるべく避けなくてはならない課題です。
チームで支える胃がんの治療
このようなリスクを踏まえ、当院では胃がん手術を受ける方へ、特に高齢の方に対し、医師や看護師のみならず、手術前後の積極的な管理栄養士・理学療法士・薬剤師等も交えたチーム医療に取り組み、それぞれの患者さんへ積極的なサポートを行っています。
また、さらにかかりつけ医の先生方と密な連携をとり、高齢者を支える地域医療の重要度が増してくると考えています。
胃がんのロボット支援下手術
当院では、2022年6月から「ロボット支援下手術」を胃がん手術に導入しています。
ロボット支援下手術とは、ロボット(手術支援ロボット「ダビンチ」)を用いて行う腹腔鏡手術です。手術を支援してくれるロボットということで、実際に手術を行うのはあくまでも外科医師です。
高解像三次元立体映像・多関節と高度の可動域・手振れ防止機能・高精度な鉗子操作という利点を持ったロボット支援下手術の導入で、腹腔鏡よりもさらに精緻で質の高い手術を行うことが可能となります。また、「ロボット支援下手術」を用いた胃がん手術は、2018年4月より保険適応となっています。
ダビンチによる胃がん手術のメリット
鏡視下による胃がん手術で難しいとされている「体腔内吻合」や「膵上縁リンパ節郭清」などの処置も、「ダビンチ」を使用することにより、安全で正確に行えるため、合併症や再発のリスク軽減が期待できます。
〈体腔内吻合〉
外科手術で切り離した胃と腸を体内でつなぎ合わせること。
「ダビンチ」では、つなぎ合わせる部分を、拡大した3D 画像で確認しながら吻合できるため、正確で安全な処置が行えます。
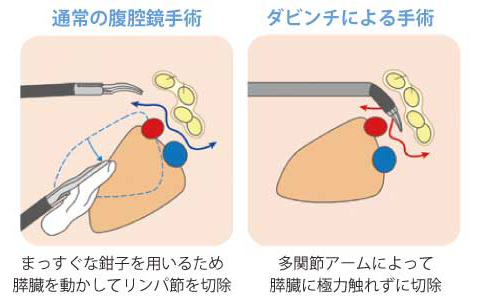
<膵上縁リンパ節郭清〉
がん細胞が転移しているリンパ節を予防的に切除し、腫瘍の取り残しをできる限り減らそうとして行う処置です。
通常の腹腔鏡手術では、関節のない、まっすぐな鉗子を使用するため、膵臓を動かしてリンパ節を切除しますが、「ダビンチ」は手ブレのない多関節ロボットアームによって、膵臓への負荷を軽減。膵臓を傷つける危険性も低くなります。
ダビンチ手術で行う胃がん手術治療
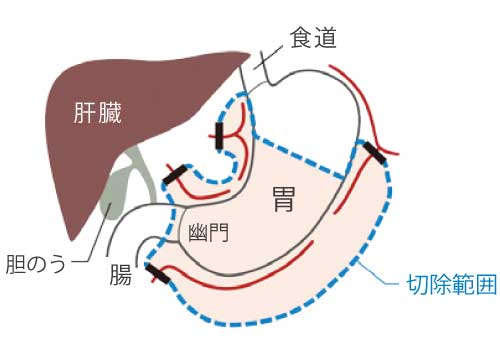
胃がんの手術は、がんとそのまわりの胃を切除し、さらに転移の可能性のある胃の周りの所属リンパ節を郭清(摘出)します。基本的な術式はがんの大きさや位置によって「幽門側胃切除術」、「噴門側胃切除術」、「胃全摘術」があります。
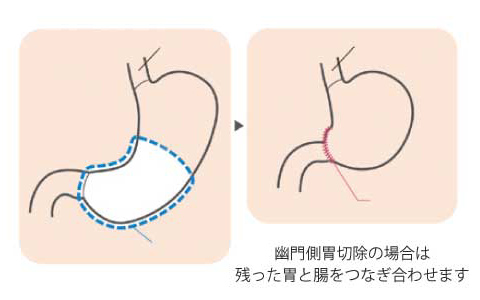
幽門側胃切除術
胃がん手術のもっとも多い症例です。
胃の広い範囲と胃の周りのリンパ節・胃に流れ込む血管に沿ったリンパ節を取り除く手術です。手術後、胃の大きさは約1/3 ~ 1/4 程度になります。取った後の胃と腸をつなぐ方法は、患者さんによって異なります。
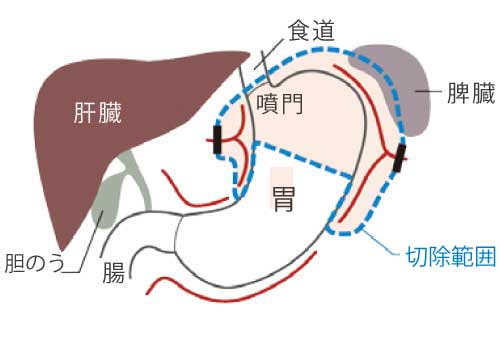
噴門側胃切除術
胃の入り口近くに病変が存在する場合に行う手術です。
病変を取った後の食道と胃や腸をつなぐ方法は、患者さんにより異なりますが、腸からの液の逆流を防ぐ処置を行います。
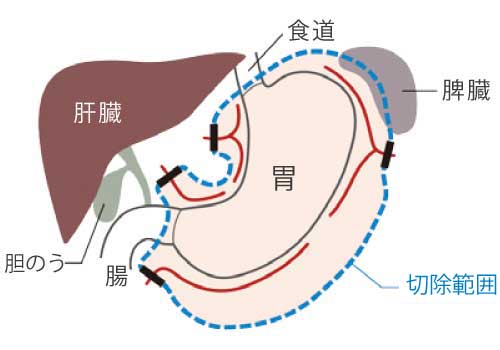
胃全摘術
病変の大きさやがん細胞の場所により、幽門側切除、噴門側切除では不十分な場合に行われる手術です。
周囲のリンパ節、脂肪を含めて胃をすべて切除します。症状によっては、牌臓も切除する場合があります。胃を切除した後、腸を切って持ち上げ、食道とつなぎます。
院外報「済生かわぐちVol.249」(2022.08発行)掲載